風邪症候群(上気道炎)
風邪の薬物以外の治療と予防
亜鉛
コクランレビューによりますと、発症後24時間以内に摂取を開始しますと平均1日間有症状期間を短縮でき、7日後に症状が残っている可能性も約半分になるということでした。予防的に毎日飲むと風邪をひく頻度が3分の1ほど減り、学校を休む日数や抗菌薬を処方される頻度も減ったということです。主な副作用は、美味しくないこと(bad taste)と吐き気です。
内服するのなら、市販のサプリメントを摂取することになります。最適な投与量は判っていませんが、風邪症状の短縮には75mg/日以上、風邪の予防には1日10mg程度が必要なようです。ただし、米国National Institutes of Health(NIH)によると亜鉛の1日摂取量が150~450mgになると、体内の銅動態の低下や鉄機能の変化、免疫能の低下、HDLの低下といった慢性的な影響に関与するとされ、成人では1日の亜鉛摂取量40mgまでを許容量としています。
ニンニク
ニンニクの成分であるアリシンのサプリメント(1カプセル180mg)を毎日内服しますと、12週間でプラセボ群と比較してかぜの罹患回数が優位に低かったというランダム化比較試験があります。
ビタミンC
1日200mg以上を毎日摂取していると、風邪に罹患した際に有症状期間がわずかに(10%前後)短くなるとされています。
寒冷地で短期間、激しい身体ストレスがかかる際にビタミンCを摂取すると、風邪にかかる割合が半分程度になると報告されています。
水うがい
国内でかぜの予防効果を検証するランダム化比較試験が行われました。結果は、水うがい群は対照群よりも30日間の風邪の発症率を36%減らしたというものでした。意外にもヨードうがい群の風邪の発症率は対照群と変わりありませんでした。この研究のうがいの介入方法は「1回当たり20mLの水で15秒間3回続けて行い、これを1日3セット以上」というものです。
インフルエンザとの違い
病原ウィルスの種類が違い、症状なども異なります。インフルエンザは「流行性感冒」とも呼ばれます。
慢性咳嗽(長引く咳)
咳は持続時間により3週間未満であるならば急性咳嗽といい、3~8週間持続するものを遷延性咳嗽、8週間以上持続する咳は慢性咳嗽と分類する。
急性咳嗽は上気道炎やウイルス疾患による急性感染症が主体であり、遷延性咳嗽も感染症が主体である。しかし8週以上持続する咳、すなわち慢性咳嗽は原因の中には危険な疾患が隠れている事があるので注意する。

慢性咳嗽をおこす原因としては感染後咳嗽、結核、喘息、咳喘息、アトピー咳嗽、咽頭アレルギー、副鼻腔気管支症候群(SBS)、上気道咳症候群(UACS)、胃食道逆流症、慢性気管支炎(COPD)、肺癌、間質性肺炎、心不全、薬剤性、誤嚥、心因性習慣性咳嗽、百日咳、非定型抗酸菌症、肺アスペルギルス症等がある。
まずは、結核の可能性を検討し、肺癌、間質性肺炎、心不全を検討する。
発熱・血痰・体重減少の有無が重要である。
肺癌
慢性咳嗽の原因となる肺癌は通常の場合、中枢気道に病変を有している。胸部レントゲンでは肺門部、縦郭リンパ節、気管支の狭窄、無気肺に注意する。
肺・気管支結核
胸部レントゲンで肺に病変が出ていれば診断はしやすいが、肺門リンパ節結核の気管支への進展例では 肺野に所見がなく正常像を示すので注意が必要である。したがって微熱や体重減少がある場合は喀痰抗酸菌検査を実施する。
間質性肺炎
肺野下部にfine crackleを聴取できる。胸部レントゲンでは両下肺野中心に淡い網状陰影を認め、下肺野の容積縮小を求めることがある。
心不全
聴診では心音Ⅲ音、視診では頸静脈の拡張、胸部レントゲンでの所見等により診断(心不全の章に詳記)
喘息
聴診でwheeze(連続性雑音 呼気主体)、呼気延長、胸部レントゲンは正常、スパイロメトリー検査で閉塞性障害所見、β2刺激薬での気道閉塞の可逆性の確認、ピークフローテストでは1秒率とよく相関する。血液検査では好酸球上昇、血清総IgE上昇、特異的IgE抗体高値、喀痰培養では好酸球増加を認める。(気管支喘息の章に詳記)
COPD
視診で樽状胸郭、口すぼめ呼吸、奇異英性呼吸、チアノーゼ、ばち指等、胸部鼓音、肺肝境界の下降、中心への心尖拍動の移動、肝腫大など、聴診では呼気時間延長、呼吸音減弱、胸部レントゲンでは肺の科膨張所見、横隔膜の平坦化等がみられる。呼吸機能検査では1秒量の低下、1秒率の低下、残気量の上昇、残気率の上昇、全肺気量増加、肺活量は低下、動脈血ガスPaO2低下、PaCO2上昇、A-aⅮO2上昇、フローボリューム曲線では下に凸の形態を示す。
上記を否定した場合、レントゲンに異常がない咳嗽は 咳を主体にした鑑別を実施する。
慢性咳嗽の診断フローチャート
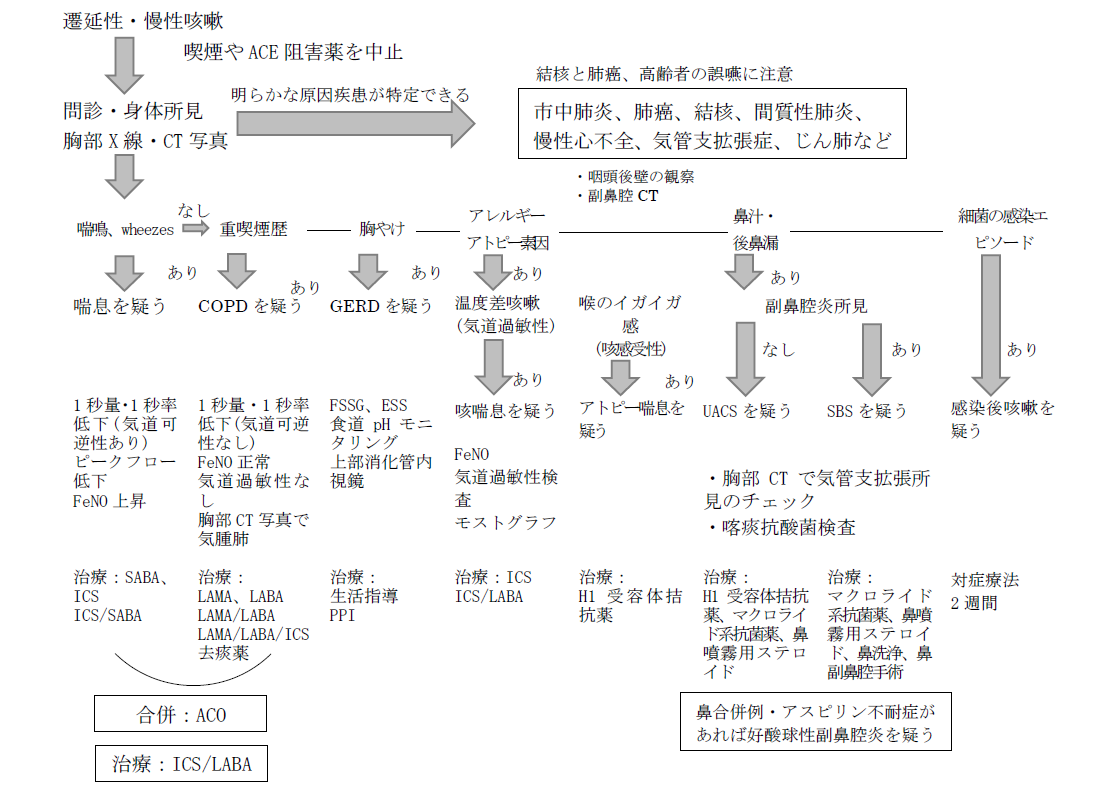
咳喘息
慢性咳嗽の原因疾患として、本邦では約半数を占める。診断基準は「喘息を伴わない咳嗽が8週間以上続き、聴診上wheezeを聴取せず、気管支拡張薬(β2刺激薬など)が有効なもの」である。咳嗽は夜間から早朝にかけて好発し、気道過敏症の亢進を認める点などは、喘鳴を伴う典型的な気管支喘息と同様であり、咳嗽のみを症状とする喘息の亜型と言える。無治療または気管支拡張薬のみによる治療では、4年間の観察で約30%が典型的喘息に移行する。
したがって、治療の主軸は典型的喘息と同様、吸入ステロイド薬(中用量~高用量)や長時間作動性β―刺激剤を使用する。
胃食道逆流症
咳嗽は食後・就寝後に好発、上半身前屈により増悪する。
治療は、PPI±消化管運動賦活薬である。2週間程度で奏功することも多いが、4~8週間の治療を有することもある。
副鼻腔気管支症候群
慢性副鼻腔炎と慢性下気道疾患(非喫煙関連の慢性気管支炎、気管支拡張症、びまん性汎細気管支胃炎)が合併している状態である。通常、慢性下気道感染を生じ、湿性咳嗽を呈する。
マクロライドの少量持続投与(エリスロマイシン400mg/日)。
クラリスロマイシンは、エリスロマイシン無効例のみ使用する。
喉頭アレルギー
鼻や口腔より吸入された抗原により喉頭粘膜に生じる。季節性または通年性のアレルギーであり、主症状は乾性咳嗽と咽喉頭異常感である。
治療は、ヒスタミンH1受容体拮抗薬の内服である。
アトピー咳嗽
臨床症状や血液検査所見(末梢血好酸球増多、IgE高値など)は咳喘息と類似しているが、気管支拡張薬が無効な疾患。本症における好酸球性炎症は、咳喘息と異なり中枢気道に限局しており、病態は喉頭アレルギーに近い。
抗ヒスタミン薬が有効、吸入ステロイド薬も有効である。将来、喘息に移行することはない。
慢性咳嗽の検査
- 胸部X線正・側面の2方向撮影。
- 喀痰の外観の観察、一般細菌塗沫と培養、抗酸菌塗沫と培養、細胞診、細胞分画(好中球や好酸球比率)を検査する。
- COPD(慢性閉塞性肺疾患)を疑う時はスパイロメトリーを行う。
- 必要に応じて血液検査(末梢血一般と白血球分画、CRP、血沈、総IgE、特異的IgE、KL-6、BNP等)を行う。
喘息(気管支喘息)
喘息には小児喘息(15歳までに発症)と大人の喘息があります。大人の喘息は、小児喘息が治りきらずに再発症するものと、新たに発症するものがあります。最近では、この大人の喘息が増えています。
喘息は、遺伝子による個体因子とアレルゲンなどの環境により、気道に慢性的(持続的)な炎症が生じ、この炎症が繰り返しおこることによって気道粘膜が過敏となり気道の内部がむくみ狭窄、咳・喘鳴(ぜんめい)、呼吸困難を引き起こします。
喘息発作の代表的な症状は、呼吸困難になります。気道が狭くなっているために呼吸が「ゼイゼイ「ヒューヒュー」と音がします。また、激しい咳や痰が出ることも特徴です。
喘息にはアレルギー性のものと非アレルギー性のものがあります。小児喘息はそのほとんどが環境アレルゲンに対する特異的IgE抗体が存在するアレルギー性で、大人の喘息は特異的IgE抗体が存在しない非アレルギー性が多くなります。
増悪する因子としては、大気汚染、運動・過換気、感染、喫煙、飲酒、刺激物の吸入、気象、ストレス・激しい運動、月経・妊娠、薬物、鼻炎などがあります。
喘息を疑わせる病歴
- 2〜3週間以上の長引く咳
- 過去に繰り返す咳の既往
- 全く症状が出ない時期、時間帯の存在
- 夜に多い咳、咳で目覚める、あるいは眠れない
- 発熱はない
- 花粉症や鼻炎などのアレルギー疾患に以前から罹患している
- 喫煙、もしくは間接喫煙
- 室内犬、猫などのペット飼育
- 労作によって息切れし、咳き込むことがある
- 家族歴
治療とセルフケア
治療は、重症度に合わせて薬を決めていきます。長期管理薬と発作治療薬に大別されます。
- 長期管理薬(コントローラー):発作予防のために、普段から使っておく薬
- 発作治療薬(リリーバー) :発作時に使用する薬、吸入して速やかに効果が出る
長期治療薬
長期治療薬は発作を予防する吸入ステロイド薬が第一選択となり、8割以上の方がこの吸入ステロイド薬で症状は緩和します。吸入ステロイドの普及により、喘息死は減少してきました。
長期管理薬(コントローラー)は上位の方が効果と副作用のバランスが取れています、
- 吸入ステロイド(ICS)
- 長時間作用性β2刺激薬(LABA)
- ロイコトリエン拮抗薬(LTRA)
- テオフィリン
- 長時間作用性抗コリン薬(LAMA)
- 抗IgE抗体
- 抗IL-5抗体
- 抗IL-5受容体抗体
- 抗アレルギー薬
- 全身ステロイド
発作治療薬
呼吸の状態、動作の障害度、意識状態、%PEF、SpO2、血ガスにより発作強度を判定し、発作に対する治療を決めていきます。
治療ステップ
喘息の状態を、症状の頻度・強度によって分類することが重要になります。
- 軽症間欠型 :症状が週1回未満、症状は軽度、短時間
- 軽症持続型 :症状が週に数回(毎日ではない)
- 中等症持続型:症状が毎日、発作治療をほぼ毎日行う
- 重症持続型 :症状が毎日ある、しばしば増悪する
セルフケアは気道を刺激しないことで、マメに掃除をして原因となる花粉、ハウスダスト、ダニ、ペットの毛などは除去、室内を清潔に保つようにします。喫煙と受動喫煙は避け、ストレスもなるべく軽減しましょう。
慢性閉塞性肺疾患(COPD)
COPDとは
遺伝的な要因に加え、有害物質を長期に吸入することによる肺の炎症の結果、気道の狭窄・痰の増加等によって気管支の内側が狭くなり空気の流れが悪くなり呼吸困難や慢性の咳・痰を特徴とする疾患です。また、これらの症状に乏しいこともあることから、注意が必要です。
さらに有害物質により蛋白分解酵素が活性化され肺胞が溶けてなくなることで、肺の中に穴が空いていきます。これを「肺気腫」と言います。
従来は、「慢性気管支炎」と「肺気腫」と別に定義されてきましたが、現在ではこれらを総称して「慢性閉塞性肺疾患(COPD)」と定義しています。
原因
日本ではCOPDの原因の90%がタバコによるものとなっており、喫煙者の15〜20%に発症します。40歳以降に発症することが多く、加齢とともに増加します。日本人の死因の第10位になっています。
肺気腫が進むと肺に弾力がなくなり、息を吸うのは吸えるが、吐くときに困難を感じるようになります。
- 息を吐ききれない、吐き切っても肺に空気が残る
- 少しずつ吐ききれない空気が溜まってきて肺
- 勢いよく吐こうとすると気道が閉塞して吐けない
以上の結果、酸素不足を生じて息切れが起こります。
症状
慢性の咳嗽、喀痰、喘鳴(ゼンメイ)、進行性の呼吸困難があります。進行すると体重減少、肺性心による症状、精神症状(抑うつ、不安)などがみられることがあります。
COPDは肺だけにとどまらず、虚血性心疾患や骨粗鬆症、糖尿病など全身のさまざまな病気を引き起こします。また、普通の人に比べて10倍肺癌になりやすいと言われています。
COPDの重症度
- 0:激しい運動をしたときだけ息切れがある
- 1:平坦な道を早足で歩く、あるいは緩やかな上り坂を歩くときに息切れがある
- 2:息切れがあるので、同年代の人よりも平坦な道を歩くのが遅い、あるいは平坦な道を自分のペースで 歩いている時、息切れのために立ち止まることがある
- 3:平坦な道を約100メートル、あるいは数分歩くと息切れのために立ち止まる
- 4:息切れがひどく家から出られない、あるいは衣服の着替えをする時にも息切れがある
検査
COPDは息がうまく吐き出せない疾患です、このためスパイロメーターという器具を使い肺がうまく働いているかを調べます。その他に問診や胸のレントゲン撮影、血液検査などを行い診断します。
COPDでは心臓に負担がかかることもあり、虚血性心疾患の合併が多いため、心電図や心臓超音波検査などが実施されることもあります。また、慢性的な酸素不足(慢性呼吸不全)には、パルスオキシメーターを用いた動脈血酸素飽和度を測定します。
治療の目標
COPDの治療・予防において、最も大切なことは「禁煙」です。喫煙をしている限り、必ずCOPDが進行します。
禁煙以外のCOPDの治療法は薬物療法と、理学療法や栄養療法といった非薬物療法になります。
主に可逆性のある気道病変に対して薬物療法を行い、抗コリン薬とβ2刺激薬が2本柱です。
喘息疾患の合併が考えられる場合には吸入ステロイドの使用も検討されます。
COPD治療薬
- 長期抗コリン薬・副交感神経遮断薬
- 長期β2刺激薬)…単剤で用いるよりは、吸入ステロイドや長期抗コリン薬との合剤で用いられるケースが多い。
- 抗コリン薬・副交感神経遮断薬+長期β2刺激薬(合剤)
- 吸入ステロイド+長期β2刺激薬(合剤)
非薬物療法
- 下肢筋力訓練
- 栄養補充(やせないように)
- ワクチン接種
- 在宅酸素療法(低酸素があるようなら)
捕捉
COPDの患者さんは、息を吐きにくいところを無理して吐いているために、呼吸をしているだけで健康な人よりも1.2〜1.5倍くらい多くカロリーを消費しています。
一方で、高齢になるほどに食が細くなり、だんだん食べる量が減ってきます。するとカロリーは消費するため、だんだん痩せてきます。カロリーを作り出すために脂肪を燃焼、脂肪がなくなると次に筋肉を異化、生活に必要な筋肉が消費され減ってしまうためにADLが低下します。骨塩量が低下し、転倒・骨折・寝たきりのリスクが増加します。
以上のような理由から、痩せたCOPD患者さんは予後が悪いとされています。トレーニングで筋力増強を図ると同時に、栄養素も重要となってくるのです。
肺炎
市中肺炎の原因微生物
| 原因微生物 | 病歴聴取,臨床所見のポイント | |
|---|---|---|
| 細菌性肺炎 | 肺炎球菌 | 急性発症,悪寒戦慄,胸膜通 |
| インフルエンザ桿菌 | 喫煙者,肺の基礎疾患 | |
| モラクセラ・カタラーリス | 喫煙者,肺の基礎疾患 | |
| クレブシエラ属 | アルコール多飲,誤嚥 | |
| 大腸菌 | 高齢者,誤嚥 | |
| 緑膿菌 | 気管支拡張症,抗菌薬投与歴 | |
| 黄色ブドウ球菌 | インフルエンザ罹患後 | |
| 口腔内嫌気性菌 | う歯,誤嚥,膿瘍 | |
| 非定型肺炎 | レジオネラ・ニューモフィラ | 神経症状(意識障害),消化器症状(下剤),比較的脈波,肝酵素上昇,CPK上昇,電解質異常(低Na,低P) |
| 肺炎マイコプラズマ | 軽症,強い乾性咳嗽,若年者に多い | |
| 肺炎クラミジア | マイコプラズマに似るが高齢者にも多い | |
市中肺炎の微生物検査
| 迅速検査 | 喀痰グラム染色 抗原検出 ・肺炎球菌(尿,咽頭ぬぐい,喀痰) ・レジオネラ(尿) ・肺炎マイコプラズマ(咽頭ぬぐい) 遺伝子検査(LAMP法) ・レジオネラ ・肺炎マイコプラズマ |
|---|---|
| 結果が出るまでに数日かかる検査 | 喀痰培養 血液培養 血清抗体価 ・肺炎マイコプラズマ ・肺炎クラミジア |
CURB-65/CRB-65による重症度分類
C(Confusion):意識障害
U(Uremia):BUN>20mg/dL
R(Respiatory rate):呼吸数≧30回/分
B(Blood pressure):収縮期血圧<90mmHgまたは拡張期血圧≦60mmHg
65:年齢≧65歳
| CURB-65 | CRB-65 | |
|---|---|---|
| 軽症 | 0項目 → 外来または入院 | 0項目 → 外来治療 |
| 中等症 | 1~2項目 → 入院治療 | 1~2項目 → 入院を考慮 |
| 重症 | 3~5項目 → 入院治療 | 3~5項目 → 入院治療 |
A-DROPによる重症度分類
A(Age):男性70歳以上,女性75歳以上
D(Dedydration):BUN 21mg/dL以上または脱水あり
R(Respiration):SpO2 90%以下(PaO2 60torr以下)
O(Orientation):意識障害あり
P(Presuure):収縮期血圧90mmHg以下
| 軽症 | 0項目 → 外来治療 |
| 中等症 | 1~2項目 → 外来または入院 |
| 重症 | 3~5項目 → 入院治療 |
| 超重症 | 4~5項目 → ICU入院 |
外来治療の適応
CURB-65,A-DROPといったツールを用いて重症度を評価する。低リスク・低死亡率と判定された場合、外来で安全に治療できる。
ただし外来治療が可能かどうかは、重症度だけで決まるわけではない。酸素投与が必要な症例、経口摂取・内服が難しい症例、膿胸や肺化膿症のような肺炎の合併症を認める症例、基礎疾患が重篤な症例、認知症や独居の高齢者で自宅療養や病状に応じた再受診が難しい症例なども入院治療の適応となる。
重症市中肺炎の定義
| 大項目 | 昇圧薬を要する敗血症性ショック 人工呼吸を要する呼吸不全 |
|---|---|
| 小項目 | 呼吸数≧30回/分 PaO2/FiO2 比≦250 複数の肺葉に浸潤影 混乱・見当識障害 血清尿素窒素(BUN)≧20 mg/dL 白血球数<4,000/μL(肺炎のみによる) 血小板数<10万/μL 体温(深部体温)<36℃ 大量補液を要する低血圧 |
原因微生物の推定
一般に市中肺炎の原因微生物は肺炎球菌が最多で、ほかにインフルエンザ菌、モラクセラ・カタラーリス、非定型病原体として肺炎マイコプラズマ、肺炎クラミジアの頻度が高いことが知られている。 患者背景や病歴、臨床所見、喀痰グラム染色や迅速検査などを参考に原因微生物を推定する。
日本における市中肺炎の原因微生物の分類頻度
| 原因微生物 | 分離頻度 |
|---|---|
| 肺炎球菌 | 18.8% |
| インフルエンザ菌 | 7.6% |
| 黄色ブドウ球菌 | 4.2% |
| 肺炎桿菌 | 3.0% |
| 肺炎クラミジア | 2.8% |
| 肺炎マイコプラズマ | 2.7% |
| 緑膿菌 | 2.3% |
| モラクセラ・カタラーリス | 1.9% |
| 大腸菌 | 1.1% |
| レジオネラ・ニューモフィラ | 1.0% |
推定した原因微生物に合わせた抗菌薬選択
| 原因微生物 | 第一選択薬 | 代替薬 |
|---|---|---|
| 肺炎球菌 | アモキシシリン1回500mg 1日3回 + | レボフロキサシン1回500mg 1日1回 |
| インフルエンザ菌 | アモキシシリン1回500mg 1日3回 + | レボフロキサシン1回500 mg 1 日1回 クラリスロマイシン1回200 mg 1日2回 アジスロマイシン1回500mg 1日1回 |
| クラブラン酸/アモキシシリン1回1錠 (125 mg/250 mg)1日3回+アモキシシリン1回250 mg 1日3回 ++ |
ミノサイクリン1回100mg 1日2回 | |
| セフポドキシム1回200mg 1日2回 | アジスロマイシン1回500mg 1日1回§ | |
| セフロキシム1回500 mg 1日2回 | ||
| モラクセラ・カタラーリス | クラブラン酸/アモキシシリン1回1錠 (125 mg/250 mg)1日3回+アモキシシリン1回250mg 1日3回 ++ |
アジスロマイシン1回500mg 1日1回§ |
| レボフロキサシン1回500mg 1日1回 | ||
| 腸内細菌科細菌(クレブシエラ属など) | クラブラン酸/アモキシシリン1回1錠 (125 mg/250 mg)1日3回+アモキシシリン1回250mg 1日3回 |
レボフロキサシン1回500mg 1日1回 |
| 肺炎マイコプラズマ・肺炎クラミジア | アジスロマイシン1回500mg 1日1回§ ミノサイクリン1回100 mg 1 日2回 |
レボフロキサシン1回500mg 1日1回 |
| オウム病クラミジア | ミノサイクリン1回100mg 1日2回 | アジスロマイシン1回500mg 1日1回§ |
+ 添付文書上の1日最大使用量は1,000mg
++ スルタミシリン1回375mg 1日3回で代替可能
§ クラリスロマイシン1回200mg 1日2階で代用可能だが、米国での一般的な用量は1回500mg 1日2回
経口抗菌薬を使用する際は、抗菌スペクトラムだけでなく、バイオアベイラビリティ(生物学的利用能)を考慮することも重要である。注射薬は循環血液中に直接入るため、ほぼ100%が生体で利用されるが、経口薬は消化管からの吸収率や肝臓・消化管での代謝(初回通過効果)の影響を受けるため、循環血液中にすべてが到達するわけではない。
アモキシシリン,クラブラン酸/アモキシシリン,セファレキシン,フルオロキノロン系,ミノサイクリンなどはバイオアベイラビリティが良好である。一方、セフジニル,セフジトレン・ピボキシルといった第三世代セファロスポリン系はバイオアベイラビリティの低さが目立つ。マクロライド系はバイオアベイラビリティが低めであるが、細胞内濃度が高くなるため、細胞内に寄生する非定型病原体に十分な効果が期待できる。
主な経口抗菌薬の生物学的利用率
| 抗菌薬 | 主な商品名 | 生物学的利用率 | |
|---|---|---|---|
| ペニシリン | アモキシシリン | サワシリン | 80~88.7% |
| クラブラン酸/アモキシシリン | オーグメンチン | 60(31~99)/80% | |
| スルタミシリン | ユナシン | 80% | |
| 第一世代セファロスポリン | セファレキシン | ケフレックス | 90% |
| 第二世代セファロスポリン | セファクロル | ケフラール | 93% |
| セフロキシム・アキセチル | オラセフ | 35~52% | |
| 第三世代セファロスポリン | セフジニル | セフゾン | 25% |
| セフジトレン・ピボキシル | メイアクト | 14~16% | |
| セフィキシム | セフスパン | 31~50% | |
| セフポドキシム・プロキセチル | バナン | 46~50% | |
| フルオロキノロン | シプロフロキサシン | シプロキサン | 60~70% |
| レボフロキサシン | クラビット | >95~99% | |
| マクロライド | クラリスロマイシン | クラリス | 50~55% |
| アジスロマイシン | ジスロマック | 37~38% | |
| その他 | クリンダマイシン | ダラシン | 90% |
治療期間
一般に市中肺炎は治療開始から2~3日でバイタルサインや全身状態が改善する。よって2~3日後の再診時に改善を認めていない場合は、外来治療を継続できるか、入院治療に切り替えたほうがよいか、改めて検討する。
抗菌薬の合計投与期間は、かつては1~2週間が一般的であったが、近年は1週間程度が標準的である。米国では48~72時間以上解熱しておリ、病状が安定していれば(体温≦37.8℃,脈拍≦100/分,呼吸数≦24/分,収縮期血圧≧90mmHg,SpO2≧90%)最短5日間でよいとされ、実際に前向き無作為比較試験で有効性が証明されている。
睡眠時無呼吸症候群
定義
無呼吸低呼吸指数(AHI:apnea hypopnea index:1時間当たりの無呼吸・低呼吸の回数の和)が5以上で、無呼吸に伴う自他覚所見を伴う状態。
■AHIによる重症度分類
- 軽症 : 5≦AHI<15
- 中等症:15≦AHI<30
- 重症 :30≦AHI
- 1閉塞型(最多)…… 胸郭・腹部の運動は認めるが、気流は停止
- ➡アデノイド(小児),下顎発育不全,肥満などが誘因となる
○上気道閉塞に伴う無呼吸,低酸素血症,交感神経系の活性化,無呼吸解除時の覚醒を睡眠中に繰り返す。 - 2中枢型………… 胸郭・腹部運動,気流ともに停止
- ➡中枢神経系の疾患や心不全に起因し、Cheyne-Stokes呼吸を伴うことが多い。
※ 慢性心不全が主な原因である。 - 3混合型………… 閉塞型の原因と中枢型の原因を併せ持ち、1回の無呼吸の前半は中枢型、後半は閉塞型の
- 所見を示す(呼吸努力なし➡ 呼吸努力があるが閉塞している)。閉塞型の一部と考えられる。
疫学
有病率は、日本では1~3%。男性に優位
病態
閉塞型では、睡眠時に無呼吸が繰り返され、睡眠の分断化、深睡眠の減少により日中過度の眠気を伴う。
症状
睡眠時にみられる症状…… いびき,異常体動,睡眠中の覚醒,夜間尿
昼間にみられる症状 …… 傾民,覚醒後の頭痛,作業効率の低下,集中力の低下
合併症
高血圧症,不整脈,肺高血圧症,右心不全,多血症,虚血性心疾患,脳血管障害
検査
- スクリーニング検査:口鼻気流、胸部および腹部運動、酸素飽和度、心電図などを同時記録する方法が在宅にて行われている。酸素飽和度はパルスオキシメトリーにより測定する。
- 終夜睡眠ポリソムノグラフィ(polysomnography:PSG)を施行し、重症度を判定する。
- Epworthの眠気テスト(ESS:Epworth Sleepiness Scale)などの睡眠質問票を使用した評価と睡眠歴の聴取
治療
- 1生活習慣の改善および増悪因子の除去
- ・減量,鼻閉治療(点鼻薬),節酒,側臥位での就寝
- 2外科的治療
- ・アデノイド切除・口蓋扁桃縮小術(小児では第一選択),口蓋垂軟口蓋咽頭形成術(UPPP)など
- 3経鼻的持続陽圧呼吸(nasal CPAP)➡ 中等症~重症例の第一選択
- ・ほぼ完全に無呼吸を防止するが、対症療法に過ぎず、手術による治癒が望めるのであれば、外科的治療を優先する。
- 4口腔内装置(OA):nasal CPAPが継続困難な場合、CPAP適応外の経症例に適応される
※SASは高率に高血圧症を合併し、心血管系の合併症が死因になることが多い。特にAHIが30以上は明らかに生命予後が悪い。
(睡眠中の交感神経活動の充進が、持続性の交感神経活動亢進につながると考えられている。)
【補足】
肥満低換気症候群(OHS:obesity hypoventilation syndrome,Pickwick症候群)
・SASの中で,高度の肥満と肺胞低換気(PaO2↓,PaCO2↑)を伴うものをOHSとよぶ。
・心血管病変の合併、突然死や交通事故発生率が高く、SASの中でも特に予後が悪い。
・治療はSASと同じだが、より高圧のCPAPが必要で、その不快感から治療の継続が難しいこともある。高度肥満(BMI≧35)では減量のため薬物療法や手術も考慮される。
呼吸器におけるステロイド治療
ステロイドの特徴
糖質コルチコイド作用として抗炎症作用、抗アレルギー作用、免疫抑制作用、糖質・蛋白質・脂肪代謝作用などを有し、鉱質コルチコイド作用として水・電解質代謝作用(ナトリウム貯留,カリウム排泄)を有している。人体の生理的な副腎皮質ホルモンはコルチゾール(ヒドロコルチゾン)である。健常成人では1日平均8~20 mg を分泌しており、朝覚醒後(4~8時)が最高で、夕方から夜中にかけて低くなる。ヒドロコルチゾン20 mg はプレドニゾロンに換算すると5mgに相当する。
適応となる呼吸器疾患
- 気管支喘息発作
投与量に関しては、わが国のガイドラインではメチルプレドニゾロンの場合、40~80 mg を4~6時間ごとに静注すると記載されている。
ステロイドの効果については静脈内投与でも経口内服でも差はない。またアスピリン喘息患者では、コハク酸エステル型ステロイドを投与するとコハク酸により喘息が悪化する可能性があり、リン酸エステル型ステロイドを使用する。
【ステロイドの力価と作用時間】
| ステロイドの種類 | 一般名 | 商品名 | 同力価用量 | 抗炎症作用 | Na貯留作用 | 生物学的半減期 |
|---|---|---|---|---|---|---|
| 短時間作用型 | ヒドロコルチゾン | コートリルⓇ錠 | 20mg | 1 | 1 | 半日弱 |
| ヒドロコルチゾンコハク酸エステルNa | ソル・コーテフⓇ注 | 25mg | 0.8 | 0.8 | 半日弱 | |
| 中時間作用型 | プレドニゾロン | プレドニンⓇ錠など | 5mg | 4 | 0.6 | 1日前後 |
| メチルプレドニゾロン | メドロールⓇ錠 | 4mg | 5 | 0.5 | ||
| メチルプレドニゾロンコハク酸エステルNa | ソル・メドロールⓇ注 | 4mg | ||||
| 長時間作用型 | デキサメタゾン | デカドロンⓇ錠 | 0.75mg | 20~30 | 0 | 2日前後 |
| デキサメサゾンリン酸エステルNa | デカドロンⓇ注など | |||||
| ベタメタゾン | リンデロンⓇ錠 | 0.6mg | ||||
| ベタメタゾンリン酸エステルNa | リンデロンⓇ注 |
- COPD急性増悪
COPD急性増悪に対するステロイド投与は治療期間の短縮、早期の再発率の低下、呼吸機能改善のエビデンスがある。静脈内投与でも経口投与でもよい。
COPD急性増悪患者へのプレドニゾロン40 mg/日。 - 気管支喘息/COPD安定期における吸入ステロイド(ICS)
気管支喘息に対するICSの使用は成人喘息患者の呼吸機能、症状改善だけでなく喘息死のリスクを減らすことが知られている。ICSは喘息コントロールの中核を担う重要な薬剤といえる。一方、COPDに対するICSの使用は急性増悪の頻度を減らすものの、ICS単独で使用する意義は乏しく、気管支拡張薬の十分な使用でもコントロールが困難な場合にのみ使用を検討する。また、肺炎や結核のリスクを上げることが示唆されている。同じ閉塞性疾患であっても、気管支喘息でのICSはfirst choice、COPDでのICSはlast choiceである。 - 間質性肺疾患
特発性間質性肺炎ではステロイドを長期に使用する疾患があり、代表的なものとしてcryptogenic organizing pneumonia(COP)とnonspecfic interstitial pneumonia[NSIP,特にcellular NSIP(cNSIP)]が挙げられる。COPに対するステロイドの初期投与量は、国際的にはプレドニゾロン0.5~1.0 mg/kg と考えられている。慣習的には、初期投与量を数週ごとに漸減し、3~6ヵ月で中止を検討する。COPは再発する例が多く、特にステロイド漸減中の再発に注意する。また、急性および慢性の好酸球性肺炎、薬剤性肺炎、膠原病関連の間質性肺炎に対してもステロイド全身投与は有効な治療法となる。 - 肺サルコイドーシス
肺サルコドーシスは半数以上の症例で自然寛解するため、肺野病変やリンパ節腫大の存在のみでは治療の対象とならない。日常生活に支障をきたすような息切れや咳嗽が著しい例、画像所見や呼吸機能障害の著しい例においては、プレドニゾロン30mg/日で内服を開始し、4~8週ごとに漸減して、2.5~5 mg/日で維持することが推奨されている。 - 悪性腫瘍、がん終末期医療におけるステロイド
がんの進行、悪液質による食思不振、倦怠感(予想される予後が1~2ヵ月のとき)にベタメタゾン2~4mg朝1回で開始し、有効なら効果を維持できる投与量まで減量する。無効なら4mgまで増量し、それでも無効なら中止する。ベタメタゾンの代わりにデキサメタゾン8mgを使用してもよい。ステロイドの効果は2~6週間ほど持続する。
がん患者の食思不振の原因のなかで、結核や転移性脳腫瘍、電解質異常、甲状腺機能異常などが見落とされている場合があり、ステロイド使用前にこれらの原因精査を行うことが望ましい。
ステロイドによる副作用とその予防・管理
特に頻度の高い骨組坦症、細胞性免疫低下に伴うさまざまな感染症に対しては、事前にリスクを検索。
| 評価項目 | 診断可能な疾患 | 異常値であったときの評価・対応 |
|---|---|---|
| HBs抗原,HBc抗体 | B型肝炎 | HBs抗原もしくはHBc抗体が陽性であれば、HBV-DNA定量を行い、核酸アナログを開始 |
| HCV抗体 | C型肝炎 | 専門科へコンサルト |
| 喀痰抗酸菌培養 | 活動性肺結核,肺非結核性抗酸菌(NTM)症 | 結核菌が検出された場合は抗結核薬を開始肺NTM症の場合は専門科ヘコンサルト |
| HTLV-1抗体 (九州,沖縄地方) |
HTLV-1キャリア | 細脂性免疫低下、感染症のリスク上昇 |
| 骨密度 | 骨組穀症 | ガイドラインに従い、予防内服を行う |
| 血糖値,HbAlc | 糖尿病 | ステロイドにより糖尿病悪化のリスクあり |
| 便虫卵(沖縄地方) | 糞線虫症 | 駆虫薬を投与 |
- ステロイド骨粗鬆症
ステロイド投与に伴う骨密度の低下は、経口プレドニゾロン5 mg/日以上を3ヵ月以上継続するすべての患者に生じる。可能であればステロイド投与開始前に骨密度測定(bone density measurement:BMD)を行い、FRAX骨折リスク評価ツールを使用して骨折の危険度を評価する。
ビスホスホネート薬、ビタミンDなどの予防薬の開始を検討する。ビスホスホネート薬は顎骨壊死の合併症があることに留意する。 - ニューモシスチス肺炎
非HIV-PCPに関するPCP予防については、プレドニゾロン換算20 mg のステロイドを4週間以上内服する場合はPCP予防を考慮すべきであるとの先行研究がある。ステロイド投与量にかかわらず、長期使用例には予防内服を行うという方針も許容されると考える。ステロイドに加えて、他の免疫抑制薬の使用や悪性腫傷合併例では発症リスクがさらに上昇する。
PCP予防の推奨薬はST合剤(スルファメトキサゾール・トリメトプリム)1錠/日(もしくは2錠×3回/週)である。ST合剤の副作用は、皮膚障害、低ナトリウム血症、低カリウム血症、腎障害、血球減少、肝障害、発熱など多彩である。
また代替薬としては、ダプソン100 mg/日、ペンタミジン吸入300 mg 1 ~2回/月、アトバコン1,500mg/日が使用可能である。 - 副腎不全・ステロイドカバー
生体内でのコルチゾールの分泌は視床下部‐下垂体‐副腎皮質軸(hypothalamic-pituitary-adrenal axis:HPA axis)で調整されている。長期間ステロイドを投与されている場合、HPA axisが抑制されコルチゾールが分泌されない状態に陥る可能性がある(副腎不全)
投与期間によらずプレドニゾロン5 mg/日相当以下の投与、もしくは3週間以内のステロイド投与であれば、ほぼ正常なHPA axisが維持される。プレドニゾロン5 mg/日以上の投与を3週間以上継続している状況下で手術などの侵襲が加わる場合、日常使用量に加えてステロイドを補充する必要がある(ステロイドカバー) - その他の副作用
糖尿病(ステロイド糖尿病)、消化性潰瘍、血栓症、精神症状(ステロイド精神病)、中心性肥満、動脈硬化、高脂血症、高血圧症、白内障、緑内障、ステロイド痤瘡、大腿骨頭壊死、ステロイド筋症(ミオパチー)などステロイドの副作用は多岐にわたる。
ステロイド糖尿病は、ステロイドによる糖新生の亢進や筋肉、脂肪組織におけるインスリン抵抗性の増大によってもたらされる対糖能異常が原因である。軽度~中程度のステロイド糖尿病では、空腹時(朝食前)血糖値は正常で昼食後および夕食前、夕食後の血糖値が高値となる。血糖値を測定し、血糖降下薬やインスリンの使用が必要な場合もあるが、ステロイドの漸減により血糖値も下降することが多い。このため、ステロイド漸減中止時の低血糖にも注意が必要である。
消化性潰瘍については、ステロイド単独投与の場合はルーチンでのPPI(プロトンポンプ阻害薬)投与までは不要であるが、NSAIDs(非ステロイド性抗炎症薬)など他の薬剤との併用でさらに潰瘍のリスクが上昇する場合は、PPIの予防内服を検討する。
呼吸器疾患の吸入デバイスについて
吸入デバイスの種類と特徴
吸入デバイスは2つに分けて考える。自分で粉を吸い込むドライパウダー式(DPI)と、噴霧される霧状の薬剤を吸入する噴霧式である。DPIは自分のタイミングで吸い込めるので簡便だが、有効に肺へ到達する粒子径にエアロゾル化するためには一定以上の吸気流量が必要である。この吸気流量はデバイスを通したものなので、デバイス自体の抵抗も関係する。タービュヘイラーは抵抗が強く、ブリーズヘラーは抵抗が弱い。タービュヘイラーは抵抗が強いうえに必要な流量も多いので、吸う力が弱い人には向かない。「強く、速く吸う」。
逆に、噴霧式は強く遠く吸うと上気道への沈着が増えて、肺への到達率が低下する。そのため、「ゆっくりと、大きく吸う」ように伝える。
気管支喘息
喘息治療の中心は吸入ステロイド薬(ICS)だが、気管支平滑筋の収縮がリモデリングを助長するため、長時間作用性β2刺激薬(LABA)との併用が多くなる。
加圧噴霧式定量吸入器(pMDI)は吸気努力が少なくて済むこと、発作時に使用する短時間作用性β2刺激薬(SABA)と同じデバイスという利点がある。
ICS単剤の中で特徴的なのがオルベスコである。これはプロドラッグ製剤であり肺に到達して効果を発揮するので、副作用を生じにくいという利点かある。
【表1 喘息に適応のある主な吸入薬】
- 1日2回吸入
- 1日1回吸入
- 頓用吸入
| 噴霧式製剤 | ICS | LABA | LAMA | SABA |
|---|---|---|---|---|
| ● pMDI | ||||
| フルティフォーム | ||||
| アドエアエアゾール | ||||
| キュバール | ||||
| オルベスコ | ||||
| メプチンエアー | ||||
| サルタノール | ||||
| ● SMI(レスビマット) | ||||
| スピリーバ | ||||
| ドライパウダー式製剤 | ||||
| ● タービュヘイラー | ||||
| パルミコート | ||||
| シムビコート | ||||
| ● ディスカス | ||||
| フルタイド | ||||
| アドエア | ||||
| ● エリプタ | ||||
| アニュイティ | ||||
| レルベア | ||||
pMDI:加圧噴霧式定量吸入器,SMI:ソフトミスト定量吸入器,ICS:吸入ステロイド,
LABA:長時間作用性β2刺激薬,LAMA:長時間作用性コリン薬,SABA:短時間作用性β2刺激薬
COPD
COPDの薬物療法は気管支拡張薬が主体で、長時間作用性抗コリン薬(LAMA)が長時間作用性β2刺激薬(LABA)より優先される。
COPD患者は喘息に比べて高齢で吸気努力が弱い傾向にあるため、デバイス選択には注意が必要である。
前立腺肥大や緑内障がある方にはLAMAの、不整脈の方にはLABAの使用を控える。
【表2 COPDに適応のある主な吸入薬】
- 1日2回吸入
- 1日1回吸入
- 頓用吸入
| 噴霧式製剤 | ICS | LABA | LAMA | SABA |
|---|---|---|---|---|
| ● pMDI | ||||
| アドエアエアゾール | ||||
| メプチンエアー | ||||
| サルタノール | ||||
| ● SMI(レスビマット) | ||||
| スピリーバ | ||||
| スピオルト | ||||
| ● エアロスフィア | ||||
| ビレーズトリ | ||||
| ビベスピ | ||||
| ドライパウダー式製剤 | ICS | LABA | LAMA | SABA |
| ● タービュヘイラー | ||||
| シムビコート | ||||
| ● ディスカス | ||||
| アドエア | ||||
| ● エリプタ | ||||
| エンクラッセ | ||||
| レルベア | ||||
| アノーロ | ||||
| テリルジー | ||||
| ● ブリーズヘラー | ||||
| シーブリ | ||||
| オンブレス | ||||
| ウルティブロ |
デバイス
pMDIの同調が難しい場合、スペーサーを併用する。スペーサーにはマウスピース型とマスク型があり、後者は認知機能低下の方に家族の介助にて使用することがある。